NOUVEAU !
Cliquez ici pour télécharger le protocole de décision médicale partagée T2U
Définition
Le lupus est une maladie chronique auto-immune, qui survient lorsque le système immunitaire s’attaque aux cellules de l’organisme et les détruit. Il s’agit d’une pathologie touchant environ 30.000 femmes en France, causant des lésions de la peau, un rhumatisme et parfois des lésions sérieuses d'organes internes comme les reins.
Les poussées de la maladie peuvent survenir à tout moment car le lupus peut être influencé par des éléments environnementaux variés (ex: exposition solaire), laissant les patientes sans possibilité d'anticipation.
La Recherche Clinique : Lupus Living Lab
Le Docteur Laurent CHICHE a lancé un projet de recherche clinique sur la maladie du Lupus. Ce projet tente de déterminer les paramètres annonciateurs des poussées du lupus via une prise en charge innovante : le Lupus Living Lab. Il s’agit de sortir la recherche des laboratoires pour l’introduire dans la vie de tous les jours. L’objectif est d’amener toute la technologie disponible chez le patient afin de disposer d’un nouveau moyen de prévention et de contrôle du lupus. Toutes les personnes atteintes du Lupus peuvent devenir actrices de la recherche en imaginant avec les professionnels un service qui les aidera à mieux anticiper les crises et à améliorer leur suivi médical !
En savoir + sur nos essais cliniques
Suivre son lupus
En cas de lupus, un suivi est mis en place pour contrôler l’évolution de la maladie et l’efficacité du traitement. Cette surveillance sert à déceler les nouvelles atteintes d’organes et les complications liées aux prises médicamenteuses. Vous pouvez y contribuer en respectant les prescriptions et en échangeant avec l’équipe médicale.
Afin de préparer au mieux votre consultation, vous pouvez remplir le tableau à télécharger en cliquant ici
Protection solaire
L’exposition au soleil est vivement déconseillée lorsqu’on est atteint de lupus. La protection vis-à-vis du soleil est nécessaire pour tous les patients, même ceux atteints de lupus et qui n’ont jamais eu de signes cutanés.
Lorsqu’elle est exposée à la lumière du soleil, la peau des patients atteints de lupus peut réagir de façon excessive. Le soleil favorise alors une éruption au niveau des zones de la peau exposée à la lumière qui sont hors de proportion avec le degré d’exposition solaire. Cette sensibilité à la lumière du soleil est parfois la 1ère manifestation du lupus. L’exposition au soleil peut aussi causer une rechute de la maladie et l’apparition d’autres manifestations comme des signes articulaires, de la fatigue parfois sévère qui peuvent survenir plusieurs semaines voire plusieurs mois après l’exposition.
Ce qu’il ne faut pas faire
-
Les bains de soleil et la fréquentation des lieux où la réverbération est forte, comme au bord de mer, en haute montagne (la neige et l’eau reflètent les rayons ultraviolets du soleil)
-
Les sorties et l’exposition aux heures les plus chaudes, soit entre 12h et 16h, où le rayonnement ultraviolets (UV) est maximal
-
Porter des vêtements blancs, mouillés ou au tissage relâché, car ils attirent dangereusement les rayons du soleil
-
Ne croyez pas que le parasol utilisé seul suffit à une protection efficace, car le sable et l’eau reflètent les rayons du soleil
Ce qu’il faut faire
-
Appliquer un écran solaire avec un indice de protection maximal (supérieur à 50), qui protège les rayons UVA et UVB, type Ecran 50+ comme par exemple :
-
Clarins UVA/UVB 50+ en crème, lait, spray
-
Avène en lait, spray, crème, émulsion, crème teintée
-
La Roche Posay crème Anthélios XL fluide extrême, visage et corps
-
Bioderma photoderm MAX
-
-
Pour être efficace, l’application doit :
-
Être renouvelée toutes les 2 heures et après chaque baignade
-
Se faire, même sous un temps nuageux, car près de 80% des rayons UVB traversent les nuages, la brume et le brouillard
-
Être réalisée même sous un parasol
-
-
Préférez porter des vêtements secs, au tissage serré (coton, jean) et aux couleurs foncées. Il existe également sur le marché des vêtements anti-UV (chez certains distributeurs de vêtements de sports)
-
Attention le tee-shirt protège le haut du corps, mais ne protège que ce qu’il couvre, il faut préférer alors les manches longues. De même, il faut préférer le pantalon plutôt que le short
-
Protégez le visage par un chapeau à large bord, ou par une casquette à visière, et les yeux par des lunettes de soleil possédant un filtre anti-UVA/UVB
-
Évitez les médicaments photosensibilisants : topiques (anti-inflammatoire non stéroïdiens et phénothiazine), et médicaments par voie orale (anti-inflammatoires non stéroïdiens, cyclines, quinolones)
-
À défaut de soleil, les autobronzants sont autorisés, mais il faut se souvenir qu’ils ne sont absolument pas photoprotecteurs
+ d'infos sur l'exposition au soleil
Maquillage
Christine, patient-expert et et meilleur ouvrier de France en Esthétique et Art du Maquillage donne des leçons de maquillage et des conseils de beauté à Lollita, Chantal et Sabine, toutes les trois atteintes d'un lupus érythémateux.
Préparation de la peau
-
Nettoyer la peau avec un démaquillant
-
Hydrater la peau avec un fluide hydratant (matifiant si besoin sur les parties brillantes)
-
Protéger la peau avec un écran solaire (avec un indice de protection plus ou moins élevé dépendamment de l'exposition au soleil)
-
Appliquer un baum sur les lèvres pour les protéger et les hydrater
Teint
-
Unifier le teint avec une "BB cream" (ou un fond de teint très fluide pour les peaux plus abimées)
-
Éclairer le visage en appliquant un anti-cerne plus épais sur les ombres du visage (coin de l'oeil, paupières, cernes...)
-
Utiliser l'anti-cerne pour corriger les taches et les imperfections en tapotant pour ne pas leur donner de volumea
-
Rehausser le teint avec un blush légèrement poudreux
-
Poudrer légèrement en évitant les parties trop sèches
Finitions
-
Redessiner la ligne des sourcils avec un crayon après les avoir brossé
-
Utiliser un fard à paupière lumineux et intensifier le maquillage sur le raz des cils
-
Appliquer un mascara
-
Terminer avec un baum à lèvre coloré
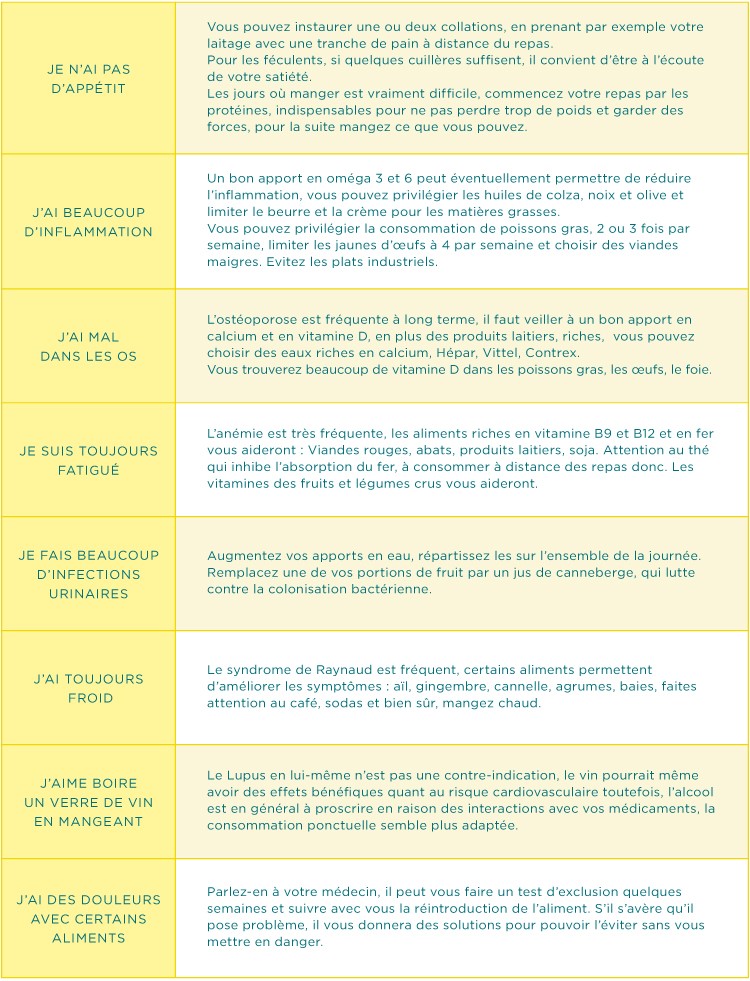
Alimentation
Diététique et lupus (conseils délivrés par Severine RIVAT, dieteticienne nutritioniste)
L’alimentation doit permettre de couvrir tous vos besoins, pour y parvenir, il convient de respecter quelques règles simples.
L’adaptation de votre alimentation à vos complications (insuffisance rénale, diabète par exemple) et à vos traitements (corticothérapie, immunosuppresseurs par exemple) devra se faire avec l’aide de votre médecin ou diététicien, en fonction de vos bilans.
Vous ne devriez en aucun cas exclure des groupes alimentaires sans l’avis des professionnels.
Les règles qui suivent sont celles d’une alimentation équilibrée. Les conseils proposés en dessous respectent ces règles et permettent d’adapter sans risque votre alimentation à votre pathologie.
-
Il est essentiel de faire 3 repas par jour
-
Les féculents doivent être consommés à chaque repas
-
Les fruits et légumes crus et cuits sont à consommer à raison de 5 parts par jour
-
Les produits laitiers à raison de 3 parts par jour
-
Les viandes, poissons et œufs, une à deux parts par jour
-
On veillera à limiter les matières grasses ajoutées
-
Les produits sucrés sont à limiter autant que possible
-
L’eau est la seule boisson indispensable, à tout moment de la journée et minimum 1L/jour
-
Le sel est à limiter
S’ajoutent à ces recommandations, au minimum l’équivalent de 30 min de marche par jour.
L’arrêt du tabac est également indispensable
-
Le risque cardiovasculaire est élevé du fait du Lupus, il augmente considérablement avec le tabagisme.
-
Les médicaments sont moins efficaces en cas de tabagisme.
Corticoïdes et alimentation
On sait peu de choses sur le régime alimentaire optimal à prescrire en association à une corticothérapie. Cette prescription doit dépendre des caractéristiques propres du patient (âge, risque de diabète...) et de la corticothérapie prescrite (posologie, durée). Elle dépend également largement de l'expérience du médecin prescripteur.
Un régime pauvre en sel est ainsi régulièrement préconisé aux patients bien que cette mesure ne fasse pas l'unanimité chez les médecins. Ainsi 10 à 20% des médecins ne recommandent pas de régime pauvre en sel lorsqu'ils prescrivent une corticothérapie. Les données scientifiques démontrant l'intérêt d'un tel régime font défaut. La prescription d'un tel régime dépend donc largement de l'expérience du médecin prescripteur. Cependant, la plupart des médecins s'accordent à dire qu'un régime sans sel strict peut s'avérer plus délétère que bénéfique, notamment chez la personne âgée ou lorsque les posologies de cortisone sont <15-20 mg/j.
Un régime pauvre en sucres est également parfois recommandé afin notamment de limiter la prise de poids et le risque de diabète cortico-induit. Il n'existe pas de données scientifiques permettant de savoir si seuls les sucres rapides (ex : bonbons, sodas) doivent être limités ou si cette recommandation concerne également les sucres lents (ex : pates, pommes de terre). La prescription d'un tel régime doit être adaptée au cas par cas et 25 à 45% des médecins ne préconisent qu'exceptionnellement ce régime pauvre en sucres lorsqu'ils prescrivent une corticothérapie.
Un régime riche en protéines peut être prescrit. L'objectif de ce régime pourrait être de limiter la fonte musculaire induite par la cortisone. Il n'existe cependant pas de données scientifiques corroborant l'intérêt de ce régime bien que cela ne veuille pas dire qu'il ne soit d'aucune utilité.
Enfin, il peut être utile de limiter les apports caloriques globaux si l'on veut éviter ou limiter la prise de poids cortico-induite. Un régime trop pauvre en calories sera cependant difficile à maintenir sur le moyen ou long terme, et ce notamment en raison de l'hyperphagie induite par la cortisone.
Le régime prescrit peut évoluer au cours de la corticothérapie en fonction de l'apparition de tel ou tel effet indésirable.
Bébé : contraception, fertilité, grossesse
Messages Clés
1. En dehors des patientes qui ont aussi un syndrome des anti-phospholipides associé à leur lupus, les pilules œstro-progestatives (cad contenant des oestrogènes) ne sont pas formellement contre-indiquées, mais doivent être évitées si possible. Les pilules progestatives sont donc plus facilement proposées (ex : Cérazette, Microval, Lutéran). Le dispositif intra-utérin est plutôt déconseillé (mais pas non plus formellement contre-indiqué) en cas de traitement corticoïdes à forte dose ou par les immunosuppresseurs.
2. Une évaluation de la fertilité doit être proposée avant et après un traitement immunosuppresseur, notamment de type cyclophosphamide (dont l’utilisation après 30 ans et à plus de 10 grammes est accompagnée d’un risque d’aménorrhée prolongée). Cette consultation concerne également les hommes avec possibilité de conserver le sperme avant tout traitement.
3. La grossesse influence l’activité de la maladie. Elle doit être programmée et faire l’objet d’une évaluation régulière spécifique (planning de consultations). Le risque de prématurité est légèrement augmenté chez les femmes atteintes de lupus par rapport à la population générale, en particulier s'il existe une atteinte rénale du lupus.
4. Certains médicaments sont formellement interdits durant la grossesse (1) (Anti-hypertenseurs de type IEC/sartans, biphosphonates, anticoagulants AVK, certains immunosuppresseurs) et doivent être arrêtés suffisamment tôt avant la grossesse.
5. D’autres médicaments sont parfaitement autorisés pour traiter la maladie pendant toute la grossesse et/ou l’allaitement : il s’agit des corticoïdes, de l’hydroxychloroquine (Plaquenil), de l’azathioprine (Imurel), de la ciclosporine, de l’aspirine et des héparines. Evitez d’arrêter ces médicaments à tort au début de la grossesse.
6. Le statut des anticorps anti-SSA et SSB (risque de myocardite néonatale (2) imposant une surveillance par échodoppler fœtal à partir de la 16eme semaine d’aménorrhée), ou la présence d’un syndrome des anti-phospholipides (3) associé au lupus impose un suivi particulier de la maman et du bébé avant, pendant et après la grossesse.
7. Pour autoriser une grossesse en cas d’atteinte rénale du lupus pré-existante, certaines précautions sont requises (4) :
- Délai de 2 ans minimum après la glomérulonéphrite lupique proliférative.
- Lupus « calme » au plan extra-rénal depuis 12 mois au moins (contre 6 mois pour un lupus sans atteinte rénale ou sans autre atteinte d’organe sévère).
- Corticoïdes < 15 mg/jour.
- HTA équilibrée sous maximum 2 anti-hypertenseurs (non IEC ni Sartans).
- Créatininémie < 150 μmol/l.
- Protéinurie < 1 g/24h (sans IEC ni Sartans).
En cas de mise en route d'un traitement par cyclophosphamide (Endoxan®)
Les ovaires disposent à la naissance une réserve de follicules primordiaux contenant des ovocytes ou « ovules » qui constituent un stock non renouvelable. Au cours de la vie génitale de la femme, cette réserve de follicules diminue progressivement de façon physiologique au cours des cycles menstruels jusqu’à la ménopause. Ainsi toute atteinte de la réserve en follicules, par exemple après une chirurgie ovarienne ou un traitement toxique, peut entraîner un « vieillissement prématuré » des ovaires. Les ovaires sont très sensibles à certains types d’agents de chimiothérapie, comme le cyclophosphamide (Endoxan®). Ces traitements peuvent être à l’origine d’une altération de la fonction ovarienne par destruction directe « dose-dépendante » d’une partie des follicules primordiaux.
L’altération de la fonction ovarienne après Cyclophosphamide est difficile à déterminer, car elle dépend de l’âge de la patiente, de la réserve folliculaire avant le début du traitement et de la dose totale de traitement reçue. La réserve folliculaire ovarienne restante peut être estimée par des dosages hormonaux et par échographie ovarienne. Votre médecin pourra tenter d’évaluer le risque d’altération de votre fonction ovarienne en fonction de votre âge et du type de traitement.
En cas de traitement entraînant une altération très importante de la réserve ovarienne lié à une très forte dose de Cyclophosphamide, la réalisation préalable d’un prélèvement chirurgical d’ovaire en vue de congeler les fragments contenant les follicules primordiaux (cryoconservation ovariennne) pourra être discutée en collaboration avec l’équipe du CECOS (Centre d’Etude et de Conservation des Œufs et du Sperme humain) et du centre de procréation médicalement assistée (CPMA). Le prélèvement d’ovaire est possible à tout âge et à tout moment du cycle par cœlioscopie.
Existe-il un traitement préventif pour protéger les ovaires contre les agents gonadotoxiques ?
Certaines équipes avaient proposé des traitements adjuvants protecteurs à associer à un traitement anticancéreux. La contraception orale œstroprogestative et les progestatifs ne semblent pas avoir d’effet protecteur.
Des médicaments appelés agonistes de la GnRH ont aussi été proposés pour « mettre les ovaires au repos » et tenter de diminuer la perte folliculaire entraînée par les agents de chimiothérapie. L’efficacité de ce type de traitement est controversée. Aucune étude scientifique rigoureuse n’a formellement validé la prescription d’agonistes de la GnRH avant administration d’un traitement toxique pour les ovaires. Actuellement, il n’existe pas de recommandations pour administrer des agonistes de la GnRH en dehors de protocoles de recherche. Les résultats d’études scientifiques actuellement en cours devraient permettre de répondre prochainement à la question de leur bénéfice et de leur innocuité.
Artères : athérome précoce thrombose
Messages Clés
1. Le lupus est en soi un facteur de risque cardio-vasculaire. Entre 35 et 45 ans, le risque cardio-vasculaire est multiplié par 10.
2. Les autres facteurs de risque doivent être dépistés et contrôlés (1) :
- Age (> 50 ans pour les hommes, > 60 ans pour les femmes)
- Tabagisme (actif ou sevré depuis moins de 3 ans)
- Antécédent familial de maladie cardio-vasculaire précoce (infarctus du myocarde ou mort subite, avant 55 ans chez le père ou le frère, avant 65 ans chez la mère ou la sœur ; accident vasculaire cérébral avant 45 ans)
- Diabète (traité ou non traité)
- Dyslipidémie (LDL-cholestérol > 1,60 g/L ou HDL cholestérol < 0,40 g/L)
- Hypertension artérielle
- Obésité
- Insuffisance rénale chronique
3. La place des statines en dehors de l’hypercholestérolémie reste à préciser. Les études réalisées jusqu’alors n'ont pas démontré de bénéfice des statines prescrites en prévention de l'absence d'hypercholestérolémie.
4. Le tabac peut diminuer l’efficacité des antipaludéens de synthèse (Plaquenil) (2).
5. Les anticoagulants (AVK) sont prescrits au cours du syndrome anti-phospholipides avec des objectifs d’INR dépendant du type de thrombose (veineuse ou artérielle). Tout arrêt des AVK pour chirurgie ou biopsie doit être discuté et encadré (relais).
6. En cas d’autres facteurs de risques cardio-vasculaires (au moins 1), ou d’anticorps anti-phospholipides, un traitement par antiagrégant plaquettaire (aspirine à faible dose) peut vous être proposé. Certaines équipes le proposent à tout patient lupique (3).
Soleil : protection solaire et soins cutanés
Messages Clés
1. La photosensibilité est un des critères du lupus : il s’agit de l’apparition de lésions cutanées de lupus sous l’action des UV (UVB ou UVA).
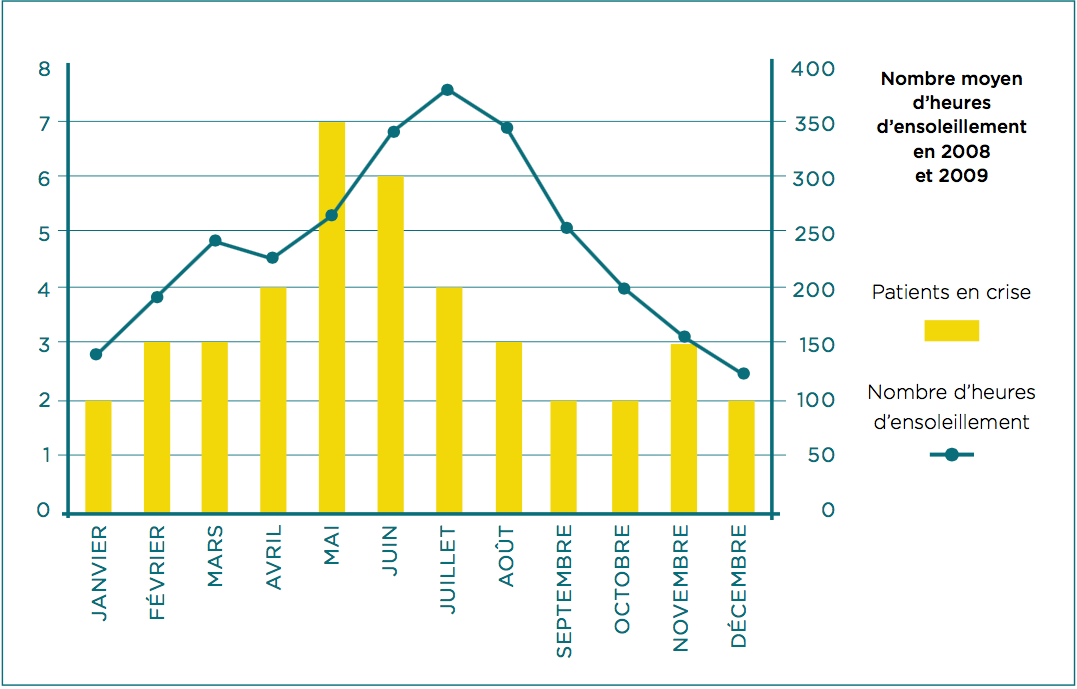
2. Des études ont montré la plus grande fréquence des poussées cutanées pendant les mois ensoleillés. Se méfier de l’augmentation de l’ensoleillement dès le printemps (1) !
3. Le délai d’apparition des lésions est variable ; les lésions cutanées de lupus apparaissent entre 48h et 3 semaines et peuvent persister plusieurs mois.
4. Il peut s’agir d’une exposition indirecte (UVA à l’ombre ou derrière une vitre).
5. L’influence du soleil sur les manifestations extra-cutanées (notamment rénale) du lupus est probable.
6. La protection doit être maximale lorsque l’intensité des UV augmente :
- Quand on se rapproche de l’équateur
- Quand l’altitude augmente (20 % d’UVB en plus à 1500 m qu’à 0 m)
- Entre 11 et 15h (heure d’été) = 50% de l’énergie UV de la journée
- Selon la réflexion par le sol (eau de mer 10%, sable 20%, neige 70%)
7. Il faut éviter les bains de soleil. Il faut aussi parfois se méfier des sources inhabituelles d’UV :
- Le parasol ne bloque pas tous les UV
- Les nuages laissent passer des UVB et UVA
- Les UVA traversent les vitres (il existe des films protecteurs)
8. La protection vestimentaire est la plus efficace. Porter des vêtements amples, à mailles serrées (coton ou jean), colorés et secs (la protection diminue pour un tissu humide), et des chapeaux à larges bords.
9. Les écrans solaires : utiliser un écran avec facteur de protection solaire (FPS) anti UVB de 50 (norme européenne). Appliquer l’écran 1/2 heure avant l’exposition puis toutes les 2 heures et après chaque bain.
10. Le Plaquenil a une action photoprotectrice indépendante de son action sur le lupus, comme l’atteste son efficacité dans la prévention des lucites estivales. Eviter les médicaments photosensibilisants (AINS, quinolones, cyclines...).
Evaluation de l’impact de l’ensoleillement sur la répartition des crises lupiques de tous les patients en 2008-2009 à Marseille
L’exposition au soleil est vivement déconseillée lorsqu’on est atteint de lupus. La protection vis-à-vis du soleil est nécessaire pour tous les patients, même ceux atteints de lupus et qui n’ont jamais eu de signes cutanés.
Lorsqu’elle est exposée à la lumière du soleil, la peau des patients atteints de lupus peut réagir de façon excessive. Le soleil favorise alors une éruption au niveau des zones de la peau exposée à la lumière qui sont hors de proportion avec le degré d’exposition solaire. Cette sensibilité à la lumière du soleil est parfois la 1ère manifestation du lupus. L’exposition au soleil peut aussi causer une rechute de la maladie et l’apparition d’autres manifestations comme des signes articulaires, de la fatigue parfois sévère qui peuvent survenir plusieurs semaines voire plusieurs mois après l’exposition.
Ce qu’il ne faut pas faire
-
Les bains de soleil et la fréquentation des lieux où la réverbération est forte, comme au bord de mer, en haute montagne (la neige et l’eau reflètent les rayons ultraviolets du soleil)
-
Les sorties et l’exposition aux heures les plus chaudes, soit entre 12h et 16h, où le rayonnement ultraviolets (UV) est maximal
-
Porter des vêtements blancs, mouillés ou au tissage relâché, car ils attirent dangereusement les rayons du soleil
-
Ne croyez pas que le parasol utilisé seul suffit à une protection efficace, car le sable et l’eau reflètent les rayons du soleil
Ce qu’il faut faire
-
Appliquer un écran solaire avec un indice de protection maximal (supérieur à 50), qui protège les rayons UVA et UVB, type Ecran 50+ comme par exemple :
-
Clarins UVA/UVB 50+ en crème, lait, spray
-
Avène en lait, spray, crème, émulsion, crème teintée
-
La Roche Posay crème Anthélios XL fluide extrême, visage et corps
-
Bioderma photoderm MAX
-
-
Pour être efficace, l’application doit :
-
Être renouvelée toutes les 2 heures et après chaque baignade
-
Se faire, même sous un temps nuageux, car près de 80% des rayons UVB traversent les nuages, la brume et le brouillard
-
Être réalisée même sous un parasol
-
-
Préférez porter des vêtements secs, au tissage serré (coton, jean) et aux couleurs foncées. Il existe également sur le marché des vêtements anti-UV (chez certains distributeurs de vêtements de sports)
-
Attention le tee-shirt protège le haut du corps, mais ne protège que ce qu’il couvre, il faut préférer alors les manches longues. De même, il faut préférer le pantalon plutôt que le short
-
Protégez le visage par un chapeau à large bord, ou par une casquette à visière, et les yeux par des lunettes de soleil possédant un filtre anti-UVA/UVB
-
Évitez les médicaments photosensibilisants : topiques (anti-inflammatoire non stéroïdiens et phénothiazine), et médicaments par voie orale (anti-inflammatoires non stéroïdiens, cyclines, quinolones)
-
À défaut de soleil, les autobronzants sont autorisés, mais il faut se souvenir qu’ils ne sont absolument pas photoprotecteurs
+ d'infos sur l'exposition au soleil
Infection : vaccins, prophylaxies antibiotiques
Messages Clés
1. Il existe un sur-risque infectieux au cours du lupus, indépendamment de tout traitement immunosuppresseur.
2. Idéalement, les vaccins ne doivent être réalisés à distance d’une poussée de la maladie ou de toute autre complication (infection). Certains vaccins (vivants atténués) sont contre-indiqués en cas de traitements par corticoïdes (> 10 à 20 mg/j) et/ou immunosuppresseurs et/ou biothérapies.
3. Les vaccins de la grippe saisonnière et du pneumocoque sont bien tolérés (pas d’aggravation de la maladie) déjà qu'ils sont fortement recommandés même sous immunosuppresseurs. Vaccinations anti-pneumocoque et anti-grippe peuvent être réalisées le même jour. Le vaccin du pneumocoque se fait selon un nouveau schéma vaccinal avec 2 injections à 2 mois d’intervalle (PREVENAR13 puis PNEUMO23).
4. Les autres vaccins sont à discuter au cas par cas. Quand un vaccin a déjà été fait par le passé (ex : hépatite B, fièvre jaune, varicelle, rougeole, rubéole), un contrôle sérologique (titrage des anticorps) peut permettre d’éviter une revaccination inutile.
5. Les vaccins doivent être mis à jour (1) si possible avant l’instauration d’un traitement immunosuppresseur et au mieux 3 à 4 semaines avant initiation d’une biothérapie (2). La vaccination des sujets proches du patient est également une mesure importante, notamment quand le patient ne peut lui-même être vacciné.
6. Le risque infectieux est majoré par les fortes doses de corticoïdes, les immunosuppresseurs et les biothérapies. Tout syndrome infectieux sous ces traitements doit conduire à une prise en charge spécifique et rapide, du fait de la probabilité d’infections appelées « opportunistes ».
7. Sous cyclophosphamide (Endoxan®), une prophylaxie anti-pneumocystose peut vous être proposée.
8. Certaines infections sont particulièrement liées à l’utilisation de certaines biothérapies. Un bilan pré-thérapeutique exhaustif doit être réalisé avant leur instauration.
9. En cas de fièvre, vous devez prévenir conjointement votre médecin traitant et votre référent hospitalier, pour évaluer la nécessité de réaliser des bilans (prise de sang, d’urine, radiographie…) et/ou d’une hospitalisation.
10. Une évaluation du statut immunitaire (typage lymphocytaire, dosage pondéral des immunoglobulines) sera réalisée avant et après l’instauration de ces traitements.
Agents infectieux et traitements
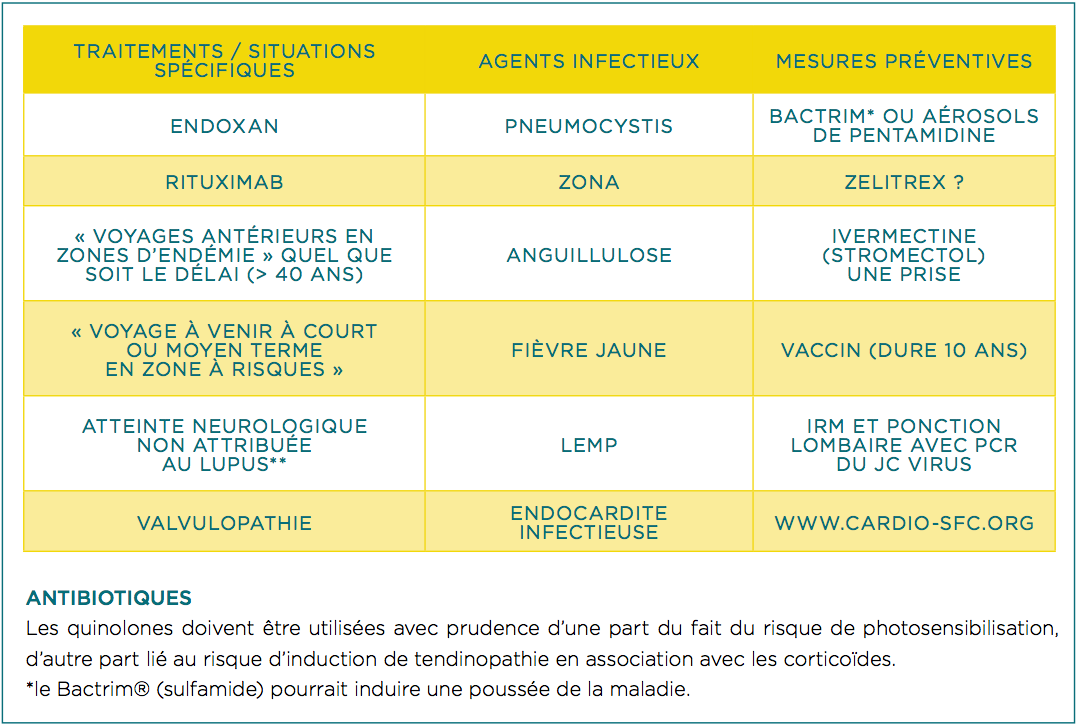
Vaccins
-
Obligatoires : Diphtérie, Tétanos, polio injectable
-
Recommandés +++ : pneumocoque, grippes
-
Contre-indiqués si corticoïdes > 10-20 mg/j et/ou immunosuppresseur (vaccins vivant atténués) : polio orale, rubéole, rougeole, Oreillons, varicelle, fièvre jaune, BCG.
Corticoïdes : complications associées à la corticothérapie
Messages Clés
1. L’ostéoporose (comme l’ostéonécrose) est une des complications du lupus.
2. Les facteurs de risque de la fragilité osseuse connus sont :
- Ceux que l’on peut rencontrer dans la population générale : faible activité physique, apport insuffisant de calcium et de vitamine D, tabac, alcool, surpoids, antécédents personnels et familiaux de fracture, malabsorption.
- Ceux plus spécifiques du lupus : déficit en vitamine D (en raison de l’éviction solaire et/ou d’une insuffisance rénale chronique), insuffisance ovarienne précoce, et inflammation.
- Les corticoïdes
3. Quel bilan faire ?
- Recenser tous les facteurs de risque
- Dosage systématique de la calcémie et du taux de vitamine D (D2+D3)
- Ostéodensitométrie chez patients avec facteurs de risque ou patients avec corticothérapie à long terme prévue (plus de 3 mois et plus de 7,5 mg/j).
4. Quel traitement préventif ?
- Agir sur les facteurs de risque corrigeables (surpoids, manque d’activité physique, tabagisme, consommation d’alcool)
- Supplémentation systématique en vitamine D+++ (800 U/j)
- Apport alimentaire suffisant de calcium (900 mg) (cf annexe)
- Dose minimale efficace de corticoïdes
- Bisphophonates si une corticothérapie au long cours est prévue, surtout en cas d’aménorrhée (ménopause) et/ ou de Tscore < 1.5 à l’ostéodensitométrie.
Attention : à initier en l’absence de grossesse prévue à court terme, de carence en vitamine d et d’insuffisance rénale, et pour une durée maximale de 5 ans. L’administration IV annuelle de biphosphonates est maintenant possible dans cette indication en cas d’intolérance digestive.
5. Quel régime sous corticoïdes (1) ? Peuvent être proposés :
- Un régime peu salé pour éviter la rétention d’eau et de sel observée avec la cortisone, prévenir l’hypertension artérielle et empêcher la fuite urinaire de calcium. Cependant nous ne recommandons pas de régime sans sel strict (sauf en cas de «forte dose»). Pour certaines personnes, la «forte» dose est au-delà de 10 mg de cortisone par jour, pour d’autres 15 mg par jour;
- Un régime contrôlé en sucres simples et en produits sucrés (confitures, miel, confiseries, pâtisseries, jus de fruits, sodas...); Se méfier des féculents (pain, pattes, patates, riz, semoule).
- Un régime pauvre en graisses animales (beurre, crème, charcuterie) au profit des graisses végétales (huiles et margarines)
- Favoriser l’exercice physique
Corticoïdes et alimentation
On sait peu de choses sur le régime alimentaire optimal à prescrire en association à une corticothérapie. Cette prescription doit dépendre des caractéristiques propres du patient (âge, risque de diabète...) et de la corticothérapie prescrite (posologie, durée). Elle dépend également largement de l'expérience du médecin prescripteur.
Un régime pauvre en sel est ainsi régulièrement préconisé aux patients bien que cette mesure ne fasse pas l'unanimité chez les médecins. Ainsi 10 à 20% des médecins ne recommandent pas de régime pauvre en sel lorsqu'ils prescrivent une corticothérapie. Les données scientifiques démontrant l'intérêt d'un tel régime font défaut. La prescription d'un tel régime dépend donc largement de l'expérience du médecin prescripteur. Cependant, la plupart des médecins s'accordent à dire qu'un régime sans sel strict peut s'avérer plus délétère que bénéfique, notamment chez la personne âgée ou lorsque les posologies de cortisone sont <15-20 mg/j.
Un régime pauvre en sucres est également parfois recommandé afin notamment de limiter la prise de poids et le risque de diabète cortico-induit. Il n'existe pas de données scientifiques permettant de savoir si seuls les sucres rapides (ex : bonbons, sodas) doivent être limités ou si cette recommandation concerne également les sucres lents (ex : pates, pommes de terre). La prescription d'un tel régime doit être adaptée au cas par cas et 25 à 45% des médecins ne préconisent qu'exceptionnellement ce régime pauvre en sucres lorsqu'ils prescrivent une corticothérapie.
Un régime riche en protéines peut être prescrit. L'objectif de ce régime pourrait être de limiter la fonte musculaire induite par la cortisone. Il n'existe cependant pas de données scientifiques corroborant l'intérêt de ce régime bien que cela ne veuille pas dire qu'il ne soit d'aucune utilité.
Enfin, il peut être utile de limiter les apports caloriques globaux si l'on veut éviter ou limiter la prise de poids cortico-induite. Un régime trop pauvre en calories sera cependant difficile à maintenir sur le moyen ou long terme, et ce notamment en raison de l'hyperphagie induite par la cortisone.
Le régime prescrit peut évoluer au cours de la corticothérapie en fonction de l'apparition de tel ou tel effet indésirable.
Filière des maladies auto-immunes et auto-inflammatoires rares.
Cliquez ici pour consulter le site de l'association


Association Française du Lupus et autres maladies auto-immunes
Cliquez ici pour consulter le site de l'association

L'ordonnance idéale du Lupus 2021
Dr Laurent CHICHE - Service de Médecine Interne, Hôpital Européen, Marseille. Email : l.chiche@hopital-europeen.fr
POURQUOI UNE ORDONNANCE IDEAL ?
Depuis quelques années, nous proposons une Ordonnance « idéale » aux patients atteints de lupus systémique. Celle-ci ne peut servir de base pour rediscuter le contenu de son ordonnance personnelle qu’avec son médecin spécialiste. Le PNDS1 remis à jour en 2017 reste le document de référence mais ne peut bien sûr pas adresser toutes les avancées discutées depuis sa publication. L’année 2020 marquée par la pandémie du COVID n’ayant pas permis de remettre à jour l’Ordonnance 20192, ce que nous allons rattraper en ce début d’année 2021, en tenant compte des questions d’actualités cad liées au COVID et à la vaccination.
1- CE QUI RESTE ABSOLUMENT VRAI
Le rôle délétère du tabagisme, directement sur l’activité de la maladie lupique ou indirectement en empêchant la pleine activité notamment du Plaquenil, a été réaffirmé dans une étude exhaustive des données de la littérature conduite par une équipe française (étude TABALUP)3. L’arrêt du tabac reste donc une des priorités que le lupus soit cutané ou systémique. A l’heure actuelle, l’utilisation de la cigarette électronique (VAP) semble une option satisfaisante dans le cadre d’un plan de sevrage.
Et à l’inverse, il n’y a actuellement aucune preuve scientifique de niveau satisfaisant permettant de conclure que le tabagisme aurait un rôle préventif du COVID ou de ses formes sévères.
2- CE QUI EST CLAIREMENT REMIS EN QUESTION
Certains patients lupiques ont également une pathologie auto-immune associée qui favorise les thromboses (caillots) vasculaires : le syndrome des anti-phospholipides (SAPL). Un traitement par anticoagulant est indiqué au long cours. L’ANSM et les sociétés savantes ont disposé de suffisamment de preuves pour déconseiller l’utilisation des « nouveaux » anticoagulants (ou anticoagulants directs), comme Xarelto, Pradaxa ou Eliquis dans le cadre du SAPL, ces traitements s’avérant moins efficaces que les « vieux » AVK qui restent la référence.
En cas d’infection à COVID, le risque de thrombose est augmenté et les patients lupiques ayant notamment des marqueurs anti-phospholipides et/ou une obésité doivent se voir proposer une prévention « renforcée » par anticoagulants (HBPM selon des protocoles adapté à ce sur-risque).
L’autre médicament remis en question en termes d’efficacité, c’est la Vitamine D. En effet, après avoir suscité de nombreux espoirs ces 20 dernières années dans de nombreux domaines médicaux, il semble que des études rigoureuses mettent à mal l’intérêt de la supplémentation systématique en vitamine D, y compris dans le lupus4 ou à forte dose dans l’ostéoporose5, particulièrement surveillée chez les patients qui reçoivent de la cortisone au long cours.
Il n’existe aucunes données scientifiques solides démontrant qu’une supplémentation en vitamine D puisse avoir un rôle protecteur du COVID ou de ses formes sévères.
3- CE QUI EST ACTUELLEMENT DEBATTU
Le bon dosage du plaquenil, médicament clé du lupus, a été l’objet de nombreux débats cette année. En effet, il est d’usage d’utiliser un dosage de 6,5 mg/kg soit pour une patiente de 60 kg une dose de 400 mg/jour soit 2 comprimés. La toxicité rétinienne survient parfois après 5 ans de prise et justifie après ce délai de réaliser un contrôle annuel chez son ophtalmologue. De récentes recommandations américaines basées sur une étude menée chez des patients n’ayant pour la plupart pas de lupus et plus âgés ont proposé de ne pas dépasser la dose de 5 mg/kg pour diminuer le risque de toxicité rétinienne. Plusieurs experts ont mis en garde contre cette recommandation polémique car l’efficacité du plaquenil est démontrée seulement pour la dose classique et la surveillance ophtalmologique permet de plus de dépister un dépôt rétinien débutant avant toute lésion irréversible6. D’ailleurs, certains patients peuvent se voir proposer des doses supérieures aux 6,5 mg/kg pour des contextes et des durées bien déterminées sans avoir à s’inquiéter inutilement. Rien n’empêche cependant, au cas par cas, avec son spécialiste, de discuter une baisse du dosage si une rémission prolongée a été obtenue (ainsi qu’un arrêt complet de la cortisone).
Il existe actuellement un nombre d’études suffisantes pour démontrer que le plaquenil n’a aucun intérêt dans la prise en charge thérapeutique du COVID ou dans la prévention de ses formes sévères. La prise de ce traitement au long cours n’est donc pas considérée comme un facteur protecteur chez les patients lupiques. Les gestes barrières (masques notamment) et la vaccination sont donc fondamentaux et les informations « validées » sont retrouvées sur le site de la filière FAI2R7.
4- CE QUI EST IMPORTANT
Ce qui reste important c’est le grand nombre de patients non observants, cad ne prenant pas tout ou une partie du traitement recommandé, et cela y compris dans les grands centres experts. Ce taux de non observance approche la moitié des patients et rappelle l’importance d’une part de ne pas surcharger les ordonnances et d’autre part de proposer la participation à des programmes d’éducation thérapeutique8.
Ce qui est très important, c’est la fatigue que ressentent un grand nombre de patients, et ce, paradoxalement, malgré le contrôle des autres manifestations du lupus. Des études françaises récentes donnent des indications précieuses et confirment la fréquence de l’anxio-dépression en cas de fatigue et incite à proposer facilement une prise en charge adaptée à nos patients9,10 cad après avoir écarté les autres causes « physiques » de fatigue, non pas d’augmenter les doses de cortisone ou autres traitements du lupus, mais à proposer de manière complémentaire un large panel de soins non médicamenteux.
5- CE QUE L’ON PEUT ESPERER
La recherche de nouvelles thérapeutiques a atteint un niveau important ses dernières années avec de plus en plus d’essais cliniques mis en place pour évaluer de nouveaux traitements du lupus. Certains essais cliniques internationaux se déroulent en France et les patients peuvent se rapprocher de leurs médecins spécialistes et/ou des associations de patients pour savoir s’ils peuvent participer à de tels essais ou d’une manière générale, à tout protocole de recherche clinique visant à mieux comprendre ou mieux traiter le lupus. En termes d’information, il est recommandé d’être prudent quant aux annonces faites régulièrement sur le Web et de se rapprocher également de son spécialiste car, bien que des données préliminaires encourageantes méritent d’être communiquées, les dernières années ont montré que la majorité des nouvelles thérapeutiques testées ne voyaient pas leurs effets suffisamment confirmés lors des études dites de phase 3. Cependant, le nombre croissant de médicaments testés et les nombreuses possibilités de combinaison possibles permettent de continuer à espérer raisonnablement la poursuite des progrès pour contrôler le lupus.
La participation aux essais cliniques et plus généralement l’initiation d’un nouveau traitement immunosuppresseurs et/ou biothérapie devraient si possible être précédée par la vaccination contre le COVID (2 injections à quelques semaines d’intervalles) pour lesquelles les réponses aux principales questions ont été publiées récemment par la European Lupus Society11.
REFERENCES
1. https://www.has-sante.fr/jcms/c_2751894/fr/lupus-systemique
2. https://www.hopital-europeen.fr/lupus2019
3. Parisis D. et al. Autoimmun Rev 2019 ; Sep 11.
4. Winters SJ. Am J Med Sci 2019; 358: 93.
5. Burt LA. et al. JAMA 2019; 322:736.
6. Costedoat-Chalumeau N. et al. Ann Rheum Dis 2019 ; May 2.
7. https://www.fai2r.org/actualites/covid-19
8. https://etpmaladiesrares.com/votre-thematique-lupus-erythemateux-systemique/
9. Arnaud L. et al. Rheumatology 2019 ; 58 : 987.
10. Arnaud L, et al. Rheumatology (Oxford). 2020 Nov 11:keaa671.